心電図について
心電図について簡単にまとめ。
興奮伝導について
一般に細胞膜にはK+チャネル、Ca2+チャネル、Na+チャネル、Na-Kポンプが存在している。
例外的に、右心房にある洞結節と房室結節にはNa+チャネルはなく、Ca2+とK+のみのイオンのやりとりが行われている。Ca2+チャネルは絶えず開いているため一定のリズムで脱分極(細胞内が細胞外に比べてプラスの状態)して活動電位を発生することができる(自動能を持つ)。なお、洞結節のリズムに比べて房室結節のリズムは遅い。
K+チャネルは絶えず開いていて、K+が細胞外へ自由に流出できる状態になっている。このK+の流出により、細胞内部は細胞外部に比べて負の電位を持つことになり、これが静止膜電位を形成します。静止膜電位は一般に約-90mVとされています。
細胞膜上のNa-Kポンプは、ATPを消費して活動し、細胞内のナトリウムイオン(Na+)を細胞外に排出し、細胞外からカリウムイオン(K+)を細胞内に取り込みます。このポンプは通常、3つのNa+を細胞外に排出するのに対し、2つのK+を細胞内に取り込む比率で働きます。この不均衡なイオン交換により、細胞内にはK+が豊富に、そしてNa+が比較的少なく保たれます。
細胞膜はK+に対して自然に透過性が高く、K+チャネルを通じてK+が細胞外に流出します。しかし、この流出は無制限ではなく、細胞内のK+濃度と細胞外のK+濃度の差(濃度勾配)によって調節されます。細胞膜の透過性とK+チャネルの動きにより、K+の流出がある程度制御され、濃度勾配が維持されます。
この完全に自由ではないK+の細胞外流出と、Na-KポンプでのK+の細胞内流入により、細胞内K+濃度が高く、細胞外Na+濃度が高い状態を維持しながら、細胞外へK+を流出させることで、細胞内部が外部に比べて相対的に負の電荷を帯びることになり、静止膜電位がマイナスになります。
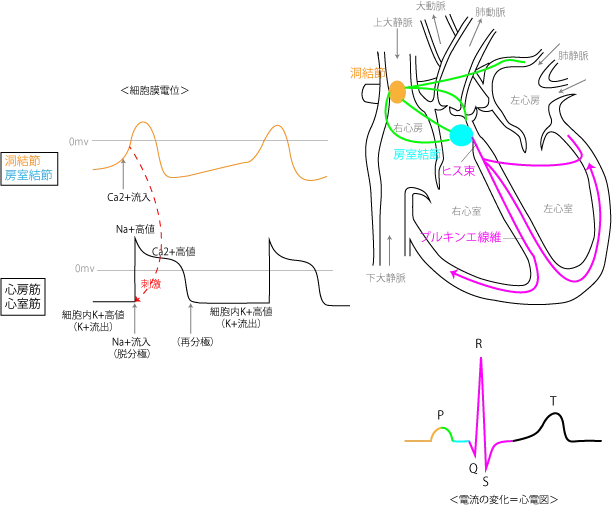
心臓の興奮伝導は、右心房にある洞結節で始まります。洞結節ではカルシウムイオン(Ca2+)の流入のみによって脱分極が起こります。この刺激が心房筋に伝わると、以下のようなイオンの動きが起こります。
- Na+チャネルが一時的に開き、Na+が細胞内に急速に流入します。このNa+の流入は細胞を脱分極(細胞内をプラスに)させ、電位を急激に上昇させます。
- Na+による初期の脱分極の後、Ca2+チャネルが開き、Ca2+が細胞内に流入します。このCa2+の流入は、心筋収縮を引き起こす重要なトリガーです。この時点で細胞内にはNa+とCa2+が増加
- 活動電位のこの段階で、Na-Kポンプが活性化され、細胞内のNa+を細胞外に排出し、その代わりにK+を細胞内に取り込みます。これは、細胞内のNa+濃度を下げ、K+濃度を増やす作用があります。
- Ca2+の流入とK+の取り込みの後、K+チャネルが開き、K+が細胞外に流出します。しばらくはCa2+流入とK+流出とが均衡するため、電位はややプラスで平行を保っています。
- 心筋収縮後のCa2+は、主にカルシウムポンプによって細胞外へ排出されるか、細胞内の小胞体に取り込まれます。これにより、細胞内のCa2+濃度が下がり、心筋がリラックスします。心筋細胞では、Ca2+を細胞外に排出するために主に細胞膜のCa2+-ATPaseポンプとNa+/Ca2+交換機構が働きます。
- K+の流出は細胞を再分極させ、心筋細胞の電位を静止状態に戻します。
活動電位の発生は、細胞内と細胞外のプラス・マイナスを逆転させる(隣接する細胞と逆になる)ため、隣接する細胞との間に外向きの局所電流が発生し、この刺激によりNa+流入→脱分極→隣の細胞→。。。のように活動電位とそれにより発生した電流は全ての細胞へと順に伝わっていく。
心房で発生した活動電位は房室結節で収束し、ヒス束→プルキンエ線維というように心室筋へと伝わっていく。各部位でのイオンチャネルの開口とそれにより起こる電位の変化を表示させたのが下記の図である。
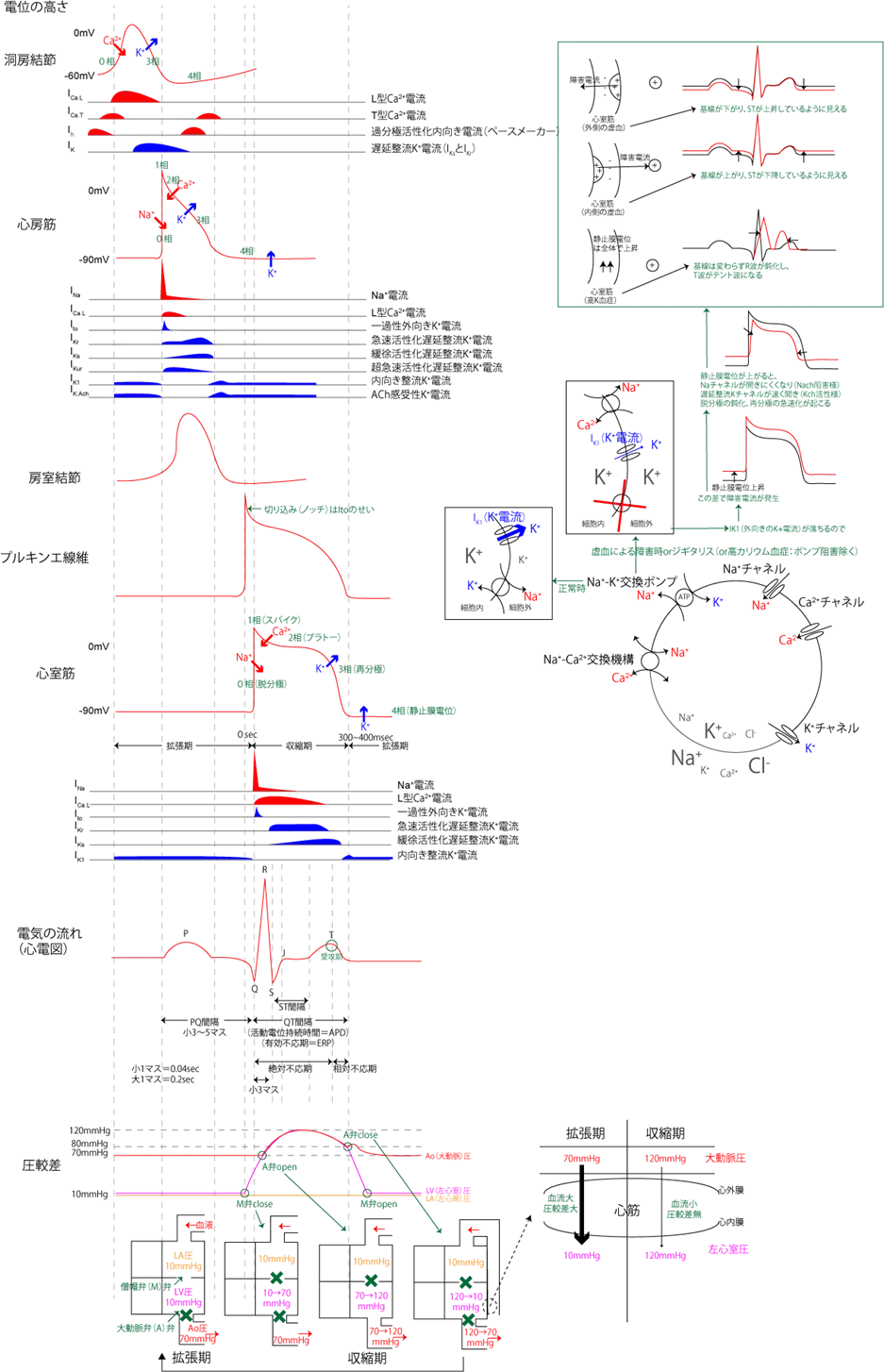
洞結節のCa2+流入を機に、順に心房筋→房室結節→心室筋の電位が上昇して、それにより流れる電流の変化を記録したものが図の一番下の心電図(ECG)である(これは第Ⅱ誘導)。
これを見ると分かる通り、各部位で活性化されるイオンチャネルはCa2+とかK+といったように大きなくくりでは同じでも、それらのチャネルは単一ではなく複数存在しているため、微妙に異なっている。
Ca2+チャネルにはL型とT型が、K+チャネルには実に7種類もある。Na+電流とペースメーカー電流は共に1種類しかない。
それゆえ、同じような電位変化の波形でも、心房筋と心室筋では、心房筋には寝室菌にはないI(Kur):超急速活性化遅延整流K+電流があることもあり、2相(プラトー相)の長さが全く違く、心房筋に比べて心室筋の活動電位持続時間(APD)はかなり長い。
| 電流 | 分布 | 機能 | |||||
|---|---|---|---|---|---|---|---|
| 洞 結 節 | 房 室 結 節 | 心 房 | プ ル キ ン エ | 心 室 | |||
| I(Na) | Na+電流 | △ | △ | ○ | ○ | ○ | 結節以外の活動電位の立ち上がり形成 |
| I(Ca) | Ca2+電流 | 以下2種類 | |||||
| I(Ca.L) | L型Ca2+電流 | ○ | ○ | ○ | ○ | ○ | 心房、心室で2相形成、結節で0相形成。心筋収縮のCa2+供給。結節の自動能形成。房室結節の伝導決定 |
| I(Ca.T) | T型Ca2+電流 | ○ | ○ | △ | ○ | △ | 洞結節の自動能に一部関与 |
| I(Kv) | 電位依存性K+電流 | 以下4種類 | |||||
| I(Kur) | 超急速活性化遅延整流K+電流 | ○ | 心房筋のプラトー相~再分極 | ||||
| I(Kr) | 急速活性化遅延整流K+電流 | ○ | ○ | ○ | ○ | ○ | 再分極相前半を担当。結節の自動能形成 |
| I(Ks) | 緩徐活性化遅延整流K+電流 | ○ | ○ | ○ | ○ | ○ | 再分極相後半を担当。洞結節の自動能形成 |
| I(to) | 一過性外向きK+電流 | ○ | ○ | ◎ | ◎ | ○ | 活動電位1相で電位の上がりすぎを防ぐ |
| I(Kir) | リガンド感受性K+電流 | 以下3種類。マイナス電位で開き、プラス電位で閉じる | |||||
| I(K1) | 内向き整流K+電流 | × | × | ○ | ○ | ○ | 静止膜電位の決定。過分極の抑制 |
| I(K.ACh) | アセチルコリン感受性K+電流 | ○ | ○ | ○ | △ | △ | 自動能の抑制。心房の活動電位持続時間短縮。房室伝導抑制 |
| I(K.ATP) | ATP感受性K+電流 | ○ | ○ | ○ | ○ | ○ | 虚血時にQT短縮 |
| ペースメーカー電流 | 以下1種類 | ||||||
| I(h),I(f) | 過分極活性化内向き電流 | ○ | ○ | × | ○ | × | 洞房結節のみに存在→自動能の形成 |
これを踏まえて心室筋の活動電位の変化を最初より詳しく説明すると、
- 第0相でのNa+チャネルの活性化の後、一過性外向きK+チャネル電流(Ito)が速やかに活性化されて内向き電流の行き過ぎを抑える。これにより1相直後は切り込み(ノッチ)が形成される。
- それと同時にCa2+チャネル活性化(2相)と遅延整流K+電流(IKr、IKs、IKur)チャネルの活性化(2相~3相)が起こる。
- IKrのrはrapid、IKsのsはslowであることから分かる通り、再分極相では異なるK+チャネルが開いていて、Ca2+チャネルが徐々に不活性化されて中で、K+チャネルは活性化されていき、静止膜電位(4相)まで電位が下がる。
- IK1は心筋細胞の全イオン電流の背景に流れる電流で背景電流とも言う。過分極側で流れやすく、脱分極側では流れにくい。静止膜電位はこのIK1チャネルにより決定される。細胞外壁のK+濃度に依存し、-40~-90mVの間で外向き電流を流して平衡電位を維持する。
Na+流入後はATPを使用して動くNa-K交換ポンプと、Na+の濃度勾配を利用して動くNa-Ca交換機構が逆回りしてNa+を外へ排出する。 。
洞房結節はIK1がないので浅い膜電位(-60mV)を持つ。また、Na+チャネルはほとんど発現しておらず、立ち上がりはL型Ca2+チャネルにより行われる。
というわけで、Kチャネル遮断作用のある薬と覚えていた薬も、正確にはもう少し細かく分類できる。
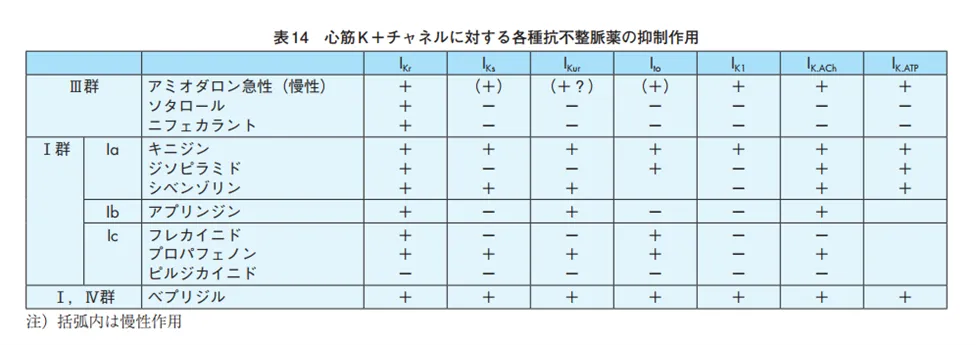
殆どのKチャネル遮断作用を持つ抗不整脈薬はI(Kr)を抑制する。一方,興奮頻度が高い頻脈の状況では活動電位再分極へのIKsの寄与が大きくなるので,IKr遮断作用を持つ薬物のAPD延長作用は減弱し、徐脈ではその作用が強く発現してtorsade de pointes(TdP)を惹起しやすい。そういう点では、シベノールやベプリコール、プロノンはI(Ks)も抑制するので使いやすい。
心房筋にのみ存在するI(Kur)を標的にすれば、プロノンやアスペノン等には心房細動の予防効果が期待できる。
I(K.Ach)は心房筋と結節に存在し、アセチルコリンとATPで開口して心拍を抑制する。抗コリン作用(Ia群の一部など)を持つ薬剤はこれを抑制し心拍数を増加させる可能性がある。→心不全等の心疾患持ちに使いづらい。
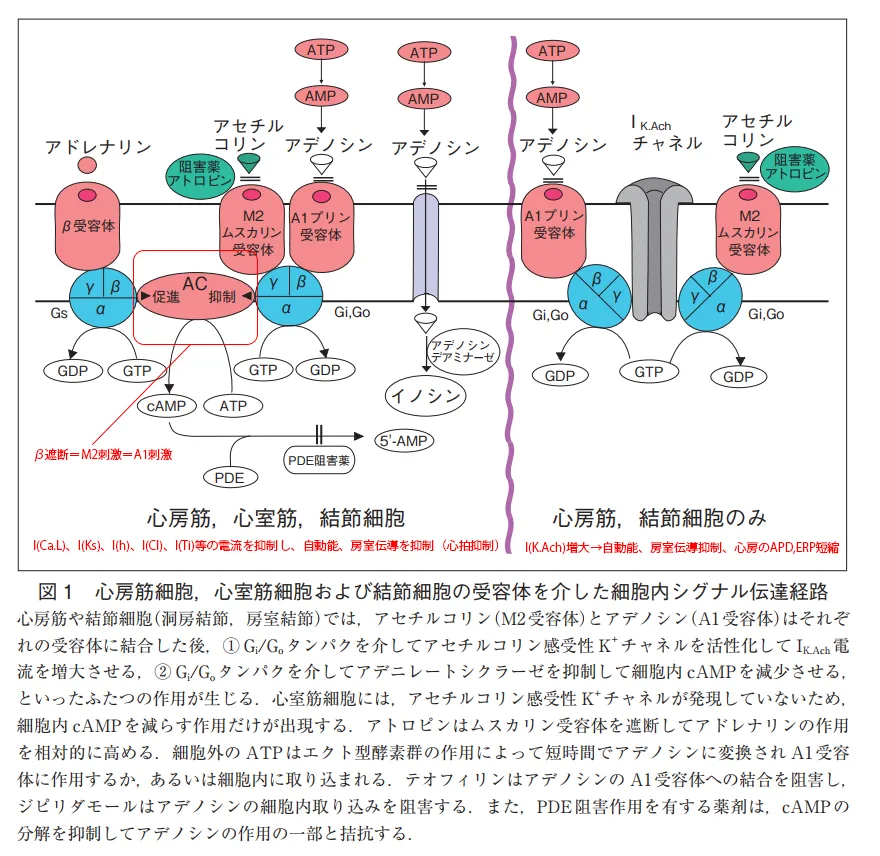
I(K.ATP)は心筋虚血でをAPD短縮させるが、膵β細胞にも同じチャネルがあってインスリンの分泌を抑制しているので、これを抑制するものは低血糖を起こすリスクが有る。
圧較差
左室心筋に血流が供給されるのは大動脈(Ao:Aorta)圧と左心室圧(LV:Left Ventrical)の圧較差がある拡張期がメインである。
右心系の圧ピークはLVの約1/5、常にRV圧<Ao圧なので血流があるため、虚血に陥りやすいのはLV。
収縮期は1サイクルが300~400msecで概ね固定されているため、HRが上昇すると拡張期が縮まって血流不足を引き起こす。
- HR≧100 大3マス=0.6sec
- HR≧150 大2マス=0.4sec →拡張期がほぼなしの状態
拡張期の血流が悪くなると、酸素が行き渡らなくなるため、脳では意識レベル低下、心臓では胸痛等、皮膚ではチアノーゼや冷感、CRT(毛細血管再充満時間)上昇が見られる。
血行動態(意識、脈拍、血圧、心拍)の良し悪しを第Ⅱ誘導で確認し、保たれていない場合は電気的除細動。
心電図(ECG)の測定
電位が高い所から低いところへと電流が流れるので、最初活動電位が発生した洞結節から心室筋へと右下方向へ電流が流れる。
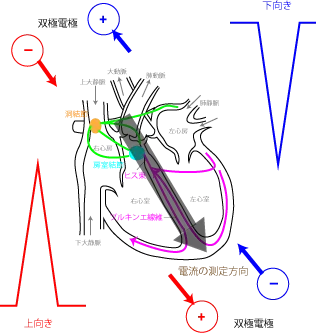
この電流を心臓を挟む形で取り付けた電極を用いて測定するのが心電図である。
通常電流は+から-へ、電子は-から+へ流れることが知られている。要するに、Na+やCa2+などのプラスイオンの流れが電流である。
心臓から発生した電流の向きは右下方向へ向かうので、本当なら、左上を+、右下を-にしたいところだが、こうすると波形が下向きになってしまうので?左上を-、右下を+にして測定する。(電子の流れの考え方)
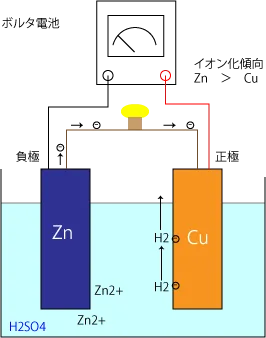
例えば下図のようなボルタ電池では、電子はZnからCuへと動き、Zn2+が溶け出し、H+がCuへ移動してH2が生成します。すなわち電流はCu→Znへと流れるので、プラス極がCuでマイナス極がZnとなります。
この電池の電圧を測定する場合、プラスとプラス、ついでマイナスとマイナスをつなぎますね(順番は車でいえばショートの危険防止)。だから心電図の測定方法って逆なのよね。
ちなみにバッテリーの充電はプラスとプラス、ついでマイナスとマイナス(もしくはボディーアース)。片方のプラスとマイナスを接続して直列にした場合は電圧が2倍になる(トラックは12V2個の直列つなぎ)。
12誘導心電図
心電図は心臓を2箇所の電極で挟んで測定するわけで、電極を設置する部位や±の組み合わせを変えることで、心臓のいろいろな箇所の心電図を取ることができ、どの心電図に異常があるかで障害部位を特定することができます。
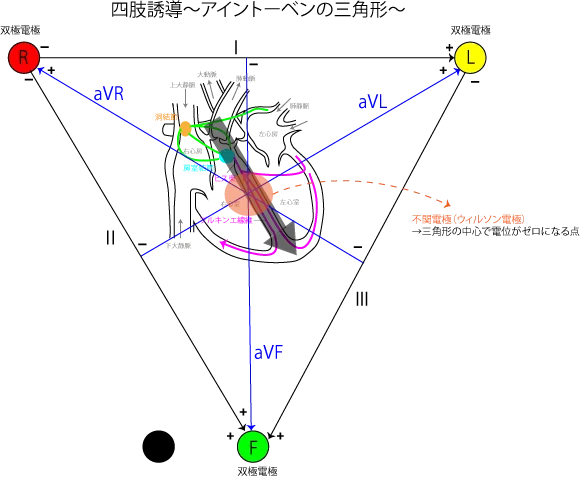
漠然と任意の2箇所をとるというのも非効率なので、通常決まった位置、四肢誘導(6パターン)と胸部誘導(6パターン)で合わせて12パターンの心電図(別名:12誘導心電図)が測定されます。
四肢誘導では、両手と左足に電極を付けて測定する(右足はアース)。この測定では、第Ⅰ、Ⅱ、Ⅲ、aVR、aVL、aVF誘導の6パターンの心電図が得られます。特に第Ⅱ誘導の心電図が心臓と平行しているので綺麗な心電図が得られます。aVRとaVL誘導は逆向き測定、逆向き波形になります。
中心点は不関電極(ウィルソン電極)と呼ばれる、電位がゼロとみなせる場所です。
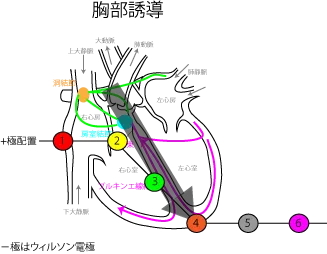
胸部誘導は、プラス極を心臓を囲む形で付け、マイナス極はウィルソン電極として心電図を測定します(V1,V2,V3,V4,V5,V6誘導)。胸部誘導により心筋の障害部位をより詳しく特定することができます。
心電図(ECG)の波形
右下に流れる電流を測定する第Ⅱ誘導が最も波形が見やすいのでこれを基本とします。
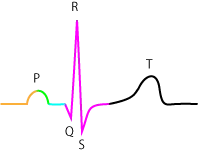
- P波:心房筋の収縮(前半は右心房筋→後半は左心房筋の収縮。下向き電流、上向き波形)
- PQ部分:心房の興奮~房室結節までの伝導時間だが、多くは房室結節伝導時間である。
- Q波:心室筋の収縮(心室中隔左室側から右心室方向へ。左向き電流。下向きの波形か無しか)
- R波:心室筋の収縮(左右の心室へ勢い良く広がる。斜め右下方向への電流。上向きの波形)
- S波:心室筋の収縮(最後、左室壁上部斜め右上方向への電流。下向きの波形)
- ST部分:心室興奮の極期
- T波:心室筋の弛緩(外側から順に再分極。内側が高電位で外側が低電位なので下向きの電流。上向きの波形)
補足(QRS波)
QRSは心臓のポンプ機能を反映。高いと心収縮力が大きい。
Q波の凹みはR波の高さの1/4未満で、幅は小1マス未満が正常、それを超えると異常Q波。異常Q波は心筋梗塞後期で発現しその後ずっと継続する、異常Q波は貫壁性梗塞・非貫壁性梗塞問わず出現する。虚血で壊死に陥って起電力を失った心筋細胞に対して、奥の心室壁の電位が優位となり、逆向きの電流が流れるため、Q波は下向きとなる。
R波は1相(スパイク)の電流で、脱分極は心筋内側から外側に向けて起こるので、内側が高電位となる。電流は高電位の内側→外側へ(電極へ向かって)流れるので心電図(第Ⅱ誘導)は上向きになる。
S波の凹みは、過分極によるもの。膜が再分極した後にもK+の流出が続き、一時的に静止膜電位より低くなる。アンダーショート。
補足(ST間隔)
虚血、狭心症、心筋障害、ジギタリス等で上下する。

心筋に虚血が起こると、Na+-K+交換ポンプの機能が低下する、それにより、細胞外のK+イオン濃度が上昇し、細胞外と細胞内のイオン勾配が少なくなり、K+電流(IK1)が減少→虚血部位の静止膜電位が上昇(障害部位を+、他部位を-と見立てることができる)→正常部位との静止膜電位の差分が障害電流となって正常部位へ流れる。(参考:心筋障害が起きるとどうなるか?)
ST上昇は安静時狭心症及び心筋梗塞の初期に、ST下降は労作性狭心症で現れる。上昇か下降かは心室筋の虚血部位が内側か外側かによる。(参考:狭心症と心筋梗塞)
安静時狭心症では、冠攣縮により心筋外側部分の虚血が一過性に起こる。外側の電位が上昇し、外側→内側へと電極から遠ざかる方向へに障害電流が流れるので、静止時の電流の流れ(基線)は下がり、STが上昇しているようにみえる。(参考:障害電流の影響)
労作性狭心症の場合、左心室が拡張期の時に圧較差を利用して心筋外側から血液が供給されるので、動いてHRの上昇が続いていると心筋内部までは血液が届かなくなり、心筋内部が虚血に陥る。内側→外側へと障害電流が流れるので基線は上がり、STが下降しているように見える。
心筋梗塞ではST上昇→異常Q波→冠性T波(左右対称の陰性T波)の順で進行する。内側・外側区別なく虚血に陥る(貫壁性梗塞)ため、障害電流は左右ではなく、上下の正常部位へ電極から逃げるように流れるので、基線は下がり、STは上昇しているようにみえる。
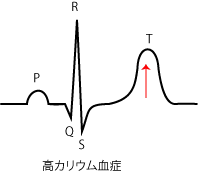
高カリウム血症により細胞外K+濃度が上昇すると、細胞内外のイオン勾配が緩くなり、静止膜電位は上昇する。静止膜電位が上がると、Na+チャネルが開きにくくなり脱分極が鈍化しQRS高が小さく、幅は広がる→進行すると心停止。また静止膜電位が上昇したせいで遅延整流K+チャネルが早く開くようになり、再分極の急速化が起こる。
一見すると、虚血による障害やジギタリス投与時と高カリウム血症の状態は細胞内外のK+濃度勾配が少なくなって、静止膜電位が上昇する点で似ている。前者が障害部位限定であるのに対して、後者は全部位である。 そのため、静止膜電位が上昇して静止時(拡張期)の電流の流れ(心電図)に変化(基線の上下)が起こるのは前者であって、静止時に心筋の各部位での電位の差が生じていない後者では起こらないことに注意する。後者では障害電流ももちろん流れない。 逆に脱分極の鈍化や再分極の急速化は障害部位でも同じように起こっていると推測できるが、これらは障害部位限定であるので、心筋全体での心電図では高カリウム血症時に見られるようなR波鈍化とテントT波は見られないのであろう。
補足(T波)
3相(再分極)ではCa2+の流入とK+の流出が少しの間拮抗するため、T波は前半が緩やかで後半が急な、左右非対称な形となる。
再分極は心筋の外側から内側へと行われるので、脱分極と同じで内側が高電位で外側へ(電極へ向かって)電流が流れるため、心電図は上向きになる。
高カリウム血症では、T波が幅の狭い左右対称のテント状となる。
心筋梗塞初期は虚血による再分極の遅延が起こり、T波は上向きとなる。
冠性T波(左右対称の陰性T波)は、心筋梗塞の後半に見られ、虚血部位の活動電位が正常部位の活動電位から遅延することによる。虚血部位の再分極により電極へと向かう上向き電流は、外側でなく上下へ逃げて下向き電流として観測される。
補足(不応期)
有効不応期(ERP=絶対不応期+相対不応期)は房室結節は長い(心房、心室の1.4倍近く)、心房は短く、心室は長い。
Q点~T点の頂上(受攻期)までの間は、どんな刺激にも反応しない絶対不応期。受攻期からT波の終わりまでは弱い刺激には反応しないが、強い刺激には反応する相対不応期。
受攻期での電気刺激はR on TからVTやVfへ移行しやすい。
心電図の異常
P波
P波は心房細動や心房粗動で消失し、f波、F波が現れる。

心房細動は心房の興奮が不規則かつ小刻みに起こり、動悸や息切れを生じることがある。左心房内に血栓ができ、できた血栓が椎骨動脈等へと移動して脳動脈を閉塞させる心原性脳塞栓症の原因疾患。
予防は、ジギタリス製剤(陰性変時)、β遮断薬、Ca拮抗薬(心房の脱分極抑制)、抗凝固薬が使用される。
PQ時間
PQ時間の延長は、房室ブロックの指標。
Q波
異常な陰性Q波は心筋梗塞の中期~後期の特徴。
R波
R波が上がる時は心肥大の疑い。心肥大の一番の原因は高血圧。全身に血液を送る力を高めるために心筋が肥大する。
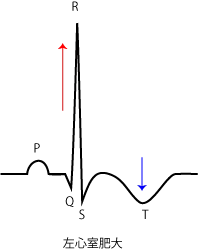
心房や房室接合部から早期に電気刺激が発生し、R-R間隔の突然の短縮するのが上室性期外収縮。心室から早期に電気刺激が発生し、心室の興奮が心房よりも先に起こりP波がない幅の広いQRSになる心室性期外収縮。
期外収縮の治療には第Ⅰ群の抗不整脈薬が使用される。(上室性期外収縮にはIb群は効かない)
ST部分
ST部分はQRSでNa+流入によって活動電位が上昇による電流が発生した後、Ca2+の流入により心室筋が収縮している状態と考えられる。
ST部分が基線よりも上昇するということは、電流が常に流れているということ。冠動脈の連続収縮が原因?
ST部分が下降するということは、心筋の虚血により通常の進行方向とは逆向きの電流が発生しているということ。
QT時間
QT時間は心臓の興奮がはじまってから衰退するまでの電気的収縮時間で、正常時では頻脈時に短縮し、徐脈時に延長する。
低カリウム血症や低カリウム血症で延長し、持続すると心室細動へ移行しやすくなる。オーラップを始めとしたいくつかの薬剤でも延長される可能性がある。

T波
T波が上昇または遅延することは虚血により再分極が遅延していること、T波が下降することは虚血により該当部位で再分極できず周りに電流が流れ出していることを示す。
その他の心電図異常
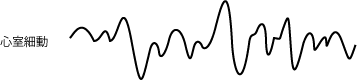
心室細動
心室細動になると血液を送ることができなくなるため、極めて危険であり、突然心停止を起こします。生存率は心室細動から1分ごとに10%減り、10分後には0%になると言われています。
心室細動から復帰させる唯一の手段としてAEDがあります。しかし、心停止(波形が一本線)の場合は除細動の効果はないので、呼吸が止まっている場合は、心肺蘇生(30回胸部圧迫に2回の割合で人工呼吸)を試みる。
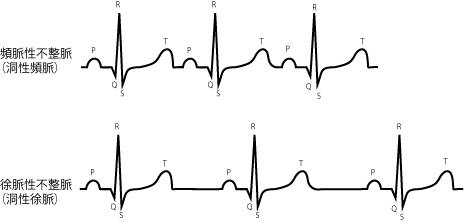
洞性頻脈と洞性徐脈
一般的な頻脈と徐脈の波形。頻脈は100回/分以上、徐脈は60回/分以下。洞性徐脈は治療の必要がなく経過観察にされることが多い。
心電図40選、波形の特徴をまとめました。
— 心電図くま (@ecgkuma) September 1, 2022
VF、VT、TdP、偽性VT、af、PSVT、R on T、ST上昇、房室ブロック、洞不全症候群、洞頻脈、洞徐脈、洞不整脈、AFL、期外収縮、ブルガダ、QT延長、WPW、J波、低電位差、高K、低K、心肥大、心筋症、肺血栓塞栓症、右胸心、脚ブロック、たこつぼ、心筋梗塞、心膜炎 pic.twitter.com/m9Dxuxozrx
関連ページ
(参考文献/サイト/図引用元他)
- ファーマトリビューン 2014.5
- コメディカルのための心電図講座
- やさしい心電図の見方
- 抗不整脈薬の分子標的と今後の展望
- 心電図を初めからていねいに等
- カラダのこと
- CEのメモ帳
- 循環器薬理学入門
- 抗不整脈薬
- ペースメーカ関連検定試験よりぬきノート
コメントor補足情報orご指摘あればをお願いします。
記事No2456 題名:Re:ascotc様 投稿者:管理人tera 投稿日:2023-04-30 17:22:34
はじめまして。
参考にしたのは確か、一過性外向きK+電流などの当時耳にしなかった用語を調べている時で、PDFファイルだったような気がしますが、今探せませんでした。
図は複数の情報をまとめて1枚で理解できるようにまとめた手作りのものなので、そのもととなる個別の画像を探すしかないのですが、それも手書きで微妙に形とかが異なるので見つけることは困難かと思われます。。。
5年位前ならわかったかもですが、すでに忘れていて申し訳ないです。
記事No2452 題名:参考文献につきまして 投稿者:ascotc 投稿日:2023-04-29 21:51:19
非常に勉強になりました。誠に有難うございました。
もし差し支えがありませんでしたら、2番目の図(「各部位でのイオンチャネルの開口とそれにより起こる電位の変化を表示」とあるところです)につきまして、出典元をご教示いただけませんでしょうか?お手数ですが、どうぞよろしくお願い申し上げます。
記事No713 題名:Re:Cardio2012様 投稿者:管理人tera 投稿日:2018-08-19 16:19:41
すばらしい参考画像ありがとうございます。
ありがとうございました!
記事No712 題名:高カリウム血症の心電図波形につきまして 投稿者:Cardio2012 投稿日:2018-08-18 21:22:40
内科医師です。素晴らしくよくまとまったサイトで、正しい電気生理の知識が得られます。
高カリウム血症の心電図波形イメージですが、T波の先端は尖って、触って痛い感じです。実例の波形をUpさせて頂きました。
ご参考になれば、幸いです。
- << 前のページ
- 次のページ >>


